Les nævus mélanocytaires
Qu'est qu'un nævus ?
Les nævus mélanocytaires (NM) sont des tumeurs pigmentées de la peau traduisant une prolifération mélanocytaire bénigne focalisée ou diffuse.
Ils peuvent être présents à la naissance (nævus mélanocytaires congénitaux, NMC) ou apparaitre au cours de la vie (nævus mélanocytaires acquis, NMA).
Les NM posent essentiellement 2 problèmes :
- Le risque de développement d’un mélanome (transformation maligne)
- Un risquede préjudice esthétique avec répercussions psychologiques plus ou moins importantes en fonction de leur localisation et de leur étendue
Quelle est leur nombre?
Le nombre des NM à l'âge adulte est très variable selon les individus, de 2 à plusieurs dizaines de naevus. La plupart des nævus sont acquis (NMA) et leur nombre augmente de façon linéaire de 6 ans jusqu’à 15 ans.
Les NMC sont moins fréquents avec une prévalence estimée entre 1/20000 à 1/50000 naissances. Chez le nouveau-né à peau dite blanche, il existe un NMC dans 1% à 2% des naissances.
Quelle la nature histologique des nævus mélanocytaires?
Les NM proviennent d'une prolifération des mélanocytes. Les mélanocytes synthétisent la mélanine, pigment de la peau dont le rôle principal est de protéger le génome des cellules de la peau de l'effet délétère des ultraviolets. Ils représentent 6% à 15% des cellules de la couche basale et chaque mélanocyte est entouré par une trentaine de kératinocytes pour former une unité épidermique de mélanine.
Les mélanocytes comme les cellules de Schwann dérivent des cellules de la crête neurale (CCN) qui apparaissent très précocement au cours de la neurulation pendant la 3e semaine de la vie embryonnaire. Les CCN sont les précurseurs également des cellules méningées (pie-mère et duremère) ce qui expliquent l’association entre les NMG et les atteintes méningées dans certain cas.
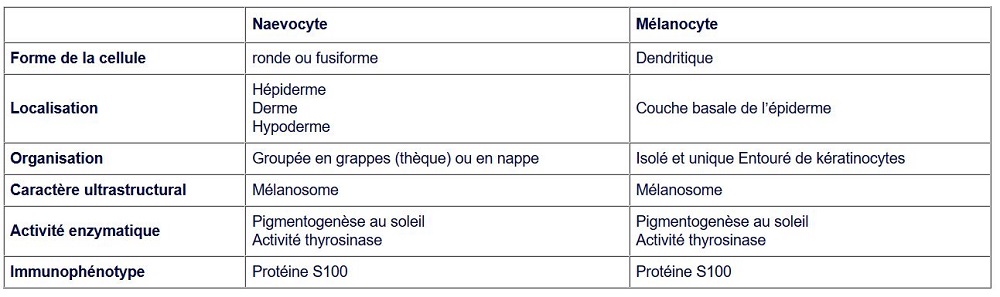
D'un point de vue cellulaire et histologique les cellules næviques se différencient des mélanocytes par certaines caractéristiques résumées dans le tableau 1.
Tableau 1 : différence morphologique et architecturale entre les naevocytes et les mélanocytes
Quelle est la cause des nævus mélanocytaires?
Les NM sont des dysembryoplasies ou hamartomes1 secondaires à une différenciation mélanocytaire trop précoce dans le derme ou l’hypoderme, ou bien à une migration incomplète et anormale des mélanocytes.
1Malformation tissulaire d'aspect tumoral, composée d'un mélange anormal d'éléments constitutifs normalement présents dans l'organe dans lequel ils se développent. C'est une malformation d'origine embryonnaire appelée également dysembryoplasie. Le tissu peut avoir un aspect normal, mais son fonctionnement peut être altéré. La plupart du temps bénin, il peut être enlevé chirurgicalement s'il devient gênant.
1. Nævus mélanocytaires congénitaux
La cause exacte des NMC n'est pas bien connue, mais, on peut admettre que comme beaucoup de malformations non transmissibles. Ils sont la manifestation d’un mosaïcisme génétique, c’est à dire de l’apparition par mutation d’une population de cellules génétiquement différentes au sein de l’organisme.
Présent à la naissance ou dans les 3-6 mois de la vie, leur taille est variable allant de quelques millimètres à plusieurs centimètres (voir classification).
NB: Le Syndrome du nævus atypique familial vrai ou BK mole syndrome est une forme héréditaire très particulière qui se caractérise par la présence d’un grand nombre de nævus de grande taille et un risque majeur de mélanome sur plusieurs générations (gène localisé sur le chromosome 1 et 9).
2. Nævus mélanocytaires acquis
Deux conceptions peuvent être exposées. Soit il s’agit de véritable hamartome circonscrit dont le développement serait plus tardif soit il s’agit d’une néoplasie acquise accidentellement développée à partir des mélanocytes banals (mutation somatique).
Le caractère polyclonale des NMA plaide plus en faveur de la première hypothèse : hamartome à révélation/développement tardif. Actuellement quatre facteurs de la nævogenèse sont identifiés
- Le soleil +++
- L’immunité
- Les hormones (seul la GH serait impliquée)
- La génétique (peu connue)
Quelle est la classification des NM?
1. classification histologique
La classification repose sur l’atteinte en profondeur de la peau
- Nævus mélanocytaire composé ou mixte : jonction dermoépidermique et derme
- Nævus mélanocytaire jonctionnel : jonction dermoépidermique
- Nævus mélanocytaire dermique : derme uniquement
Histologiquement, les NMC sont caractérisés par un envahissement des annexes cutanées avec infiltration des muscles piloarrecteurs, des annexes pilosébacées, mais également parfois les nerfs cutanés, les parois vasculaires ou les annexes sudorales. L’infiltration en profondeur semble corréler avec la taille du nævus, plus un nævus est étendu plus il est infiltrant. Au contraire les nævus de petite taille sont peu infiltrant.
2. classification en fonction de la taille
La classification sur la taille du nævus est plutôt réservée au NMC car les NMA sont en général toujours de petite taille. La taille utilisée est celle à l'âge adultes et va dépendre des région anatomiques ( figure 1).
Type I : petits nævus (<1,5 cm), nævus étendus moyens ou larges (> 1,5 cm). L’exérèse peut être réalisée en général en un seul temps opératoire avec fermeture primaire de la perte de substance ou greffe de peau et sans distorsion des tissus adjacents (figure 2).
3. Classification en fonction de la localisation
La répartition est ubiquitaire, mais la localisation dorsale est la plus fréquente en ce qui concerne les NMC, puis vient l’extrémité céphalique et enfin les membres notamment inférieurs.
Le NMC peut occuper plusieurs régions anatomiques (en pèlerine, en chaussette, un caleçon, etc.) ou plusieurs unités esthétiques au niveau de la face. Dans ce cas on parle de nævus complexes, car il pose un problème de reconstruction.
4. L'aspect clinique
L’aspect clinique est très Variable.
- Généralement brun marron, plus ou moins foncé, ils peuvent être hétérochrome. Les nævus intra dermique sont plus pâles
- Lisse, papuleux, ou pédiculé, parfois nodulaire ou tumoral dans les NMC. Un aspect nodulaire ou ulcéré en période néonatale impose la réalisation d’une biopsie pour éliminer l’exceptionnel mélanome congénital
- Très souvent Pileux. La pilosité apparait avec la croissance. Il semble que le caractère pileux du nævus soit un facteur d’évolution bénigne
- La périphérie est souvent irrégulière, mais nette
Quels sont les risques d'un NM?
1. Augmentation de taille
La taille du NM augmente avec la taille de l’enfant en fonction des régions du corps (figure 1).
2. Réaction inflammatoire
Dans certains cas les NM peuvent s’accompagner d’une réaction inflammatoire ou immunologique, parfois importante comme dans le nævus de Spitz (hémorragique) ou de Sutton.
3. Transformation maligne en mélanome
Le risque évolutif majeur est la transformation maligne d’un NM, sans que l’on connaisse la séquence de transformation. Ce risque est extrêmement difficile à quantifier et il est différemment exprimé selon la littérature.
En fait actuellement le risque de dégénérescence est bien établi pour les NMC géants (>40cm) et le risque global est certainement inférieur à 1%5.
D’un autre côté seulement 2% des mélanomes, et peut-être moins, surviennent chez des patients de moins de 20 ans (moyenne 15,5 ans, médiane 7 ans). Plus de la moitié des mélanomes de l’enfant surviennent chez des enfants porteurs d’un NMC géant, et le risque de transformation le plus important serait avant 10 ans. Le risque cumulatif à cinq de développer un mélanome chez un enfant porteur d’un NMC géant est de 2,3%6.
En revanche le phénotype naevique, c’est à dire le nombre et le type de nævus, résultant de la génétique et des expositions solaires constitue un excellent marqueur du risque de mélanome cutané.
4. Mélanose neurocutanée
Elle associe un NMC géant ou multiple à une mélanose neuroméningée qui peut être responsable d’une comitialité, d’un déficit intellectuel, d’une porencéphalie, d’une hydrocéphalie avec hyperpression intracrânienne.
L’atteinte neurologique se manifeste généralement au cours des 2 premières années de la vie, mais il peut rester totalement asymptomatique 7 . C’est un syndrome sporadique sans risque de récurrence.
Le risque de mélanose neuroméningée est plus élevé pour les NMC géants de la tête et du cou, pour les NMC géants du dos (>40cm) et lorsque le NMC géant est associé à plus de 20 NMC satellites8. L’indication d’IRM encéphalique ou médullaire doit être discutée de façon pluridisciplinaire (chirurgien, neuropédiatre, dermatologue). Le risque cumulatif à 5 ans de développer une MNC est de 2,5% et justifie un examen neurologique attentif au cours des premières années de vie.
5 Krengel et al. (2006). Melanoma risk in congenital melanocytic nævus: a systematic review. British Journal of dermatology
6 Bittencourt et al. (2000). Large congenital melanocytic nevi and the risk for development of malignant melanoma and neurocutaneous melanocytosis. Pediatrics.
7 Foster, et al. (2001). "Giant congenital melanocytic nevi: the significance of neurocutaneous melanosis in neurologically asymptomatic children." Plast Reconstr Surg.
8 Kinsler et al. (2008). Complications of congenital melanocytic nævus in children: analysis of 16 years' experience and clinical practice. Br J Dermatol. Marghoob et al. (2004). Number of satellite nevi as a correlate for neurocutaneous melanocytosis in patients with large congenital melanocytic nevi. Arch Dermatol.
Quel est le traitement des nævus mélanocytaires?
1. Objectifs
Les objectifs du traitement vont dépendre de la taille du NM et du caractère congénital ou acquis du NM.
Dans le cadre de NMA, il s'agit le plus souvent de nævus de petite taille (<1,5cm), qui ne posent pas de problème d'exérèse.L'objectif est l'exérèse complète du NM.
Dans le cadre des NMC, le problème est le même que les NMA s'il s'agit de NMC de petite taille (<1,5cm). Pour les NMC étendus, géants ou multiples, le problème de l'exérèse complète est plus compliqué.
Les objectifs vont être :
- d'évaluer le risque de dégénérescence du nævus
- d'évaluer le risque de localisation neuroméningée
- de terminer le traitement avant la scolarisation de l’enfant
- de limiter le nombre d’interventions
- d'adapter la technique à l’âge de l’enfant
- d'éviter des cicatrices disgracieuses ou fonctionnellement invalidantes
2. les techniques
a. Techniques chirurgicales
Elles visent à enlever la totalité du NM. La technique de reconstruction consiste à combler la perte de substance laissée par l’exérèse du nævus. La meilleure technique est celle qui utilise la peau adjacente aux nævus (même texture, même coloration, même nature) et qui n’altère pas la fonction et la croissance.
- Excision suture directe ou avec des lambeaux loco- régionaux
- Excision itérative : elle consiste réaliser une exérèse partielle du nævus dans un premier temps pour réduire sa taille, puis de réaliser l’exérèse totale de la partie résiduelle. C’est une technique qui n’a de véritable intérêt que si l’exérèse peut se faire en 2 temps chirurgicaux
- Greffe de peau totale : prélever dans les zones classiques (pli inguinal, pli abdominal inférieur) ou après expansion cutanée avec une mise en place d’une prothèse d’expansion
- Prothèse d’expansion (figure 3). C'est la technique de choix dans les NMC géants
- Derme artificiel et greffe de peau mince
b. Techniques dermatologiques
Elles visent à réduire le nævus et d'estomper sa couleur
- Dermabrasion mécanique ou chimique
- Curetage néonatal
- Laser
Ces techniques tendent à être abandonnées en raison du risque de résurgence naevique tardif et de l'absence de modification du risque de mélanome.
3. Indications
L’indication dépend de la taille du nævus, de sa localisation, de l'âge de l'enfant et du moment où débute la prise en charge. Il faut, pour atteindre les objectifs, déterminer une stratégie chirurgicale précise qui devra être mise en oeuvre le plus tôt possible dès la première année de vie. Il est donc important de prendre contact avec un chirurgien plastique pédiatrique dès la naissance de l'enfant dans le cas de NMC.